ADA/EASD「2型糖尿病の血糖管理指針」改訂 SGLT2阻害薬とGLP-1受容体作動薬の心腎保護効果なども盛り込む
SGLT2阻害薬とGLP-1受容体作動薬の心血管および腎臓のアウトカム試験の結果も取り込む
米国糖尿病学会(ADA)と欧州糖尿病学会(EASD)は9月23日、「ADA/EASD 2型糖尿病の血糖管理に関するコンセンサスステートメント」を共同で発表した。詳細は、ADAのジャーナル「Diabetes Care」およびEASDのジャーナル「Diabetologia」に掲載された。
焦点となったのは、治療の社会的公平性の向上、および社会的決定要因(SDOH)が血糖管理にどのように影響するかや、肥満者に対する減量治療、ランダム化比較試験による最新のエビデンスにもとづく血糖降下薬について推奨事項および副作用に対する対応、患者参加型医療とアドヒアランス、ケアマネジメント計画の立案での医師や医療従事者の役割など。
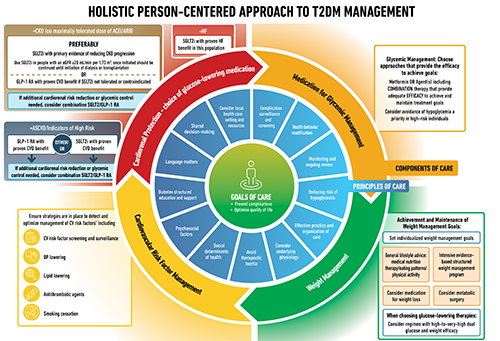
薬物療法では、経口GLP-1受容体作動薬、GLP-1受容体作動薬であるデュラグルチドおよびセマグルチドの高用量投与、GIP/GLP-1受容体作動薬、SGLT2阻害薬、GLP-1受容体作動薬とインスリンの併用での推奨事項などが含まれる。さらに、糖尿病とアテローム性動脈硬化性心血管疾患(CVD)、心不全(HF)、慢性腎臓病(CKD)などを併発する高リスク患者に対する治療サポートについても盛り込まれた。
SGLT2阻害薬とGLP-1受容体作動薬の心血管および腎臓のアウトカム試験の結果を取り入れ、心腎疾患リスクの高い糖尿病患者での心腎保護のための広範な推奨事項も示している。
運動療法や睡眠管理などの治療支援の項目も設けられ、座位時間の短縮や運動・身体活動の励行、1日に6~9時間の睡眠をとることなど、さまざまな推奨事項が含まれている。
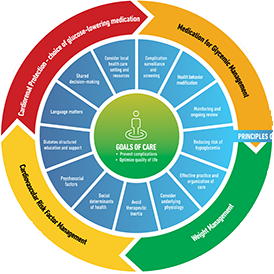
「人を中心としたケア(Person-centered care)」が重視されており、治療方針に関する患者との対話、意思決定の共有、糖尿病の自己管理教育と治療サポートへのアクセス整備、地域の医療環境と利用可能なリソースの共有、治療管理計画での慣性の回避、治療開始時での薬剤併用に対する積極的な検討なども重視されている。
- 細小血管合併症を予防し平均余命を延伸するための血糖管理目標はHbA1c 7%未満だが、低血糖、合併症の進行、患者の忍容性、フレイルなどのリスクを考慮しながら、より厳格な血糖管理が可能であれば検討する。
- 食事療法では、地中海式ダイエットや低炭水化物ダイエット食、ビーガン・ベジタリアンダイエットの、体重やHbA1c低下などの利点が報告されているが、患者の生活スタイルや嗜好性などにも配慮しながら個別に治療支援を行うことが重要。
- 2型糖尿病の成人の血糖・体重管理をサポートするために、エネルギー制限による食事療法を検討するべきで、必要に応じて体重減少を期待できるSGLT2阻害薬とGLP-1受容体作動薬などを含めた適切な薬物療法、外科療法などの組合せも考慮する。
- 糖尿病と心血管疾患(CVD)、心不全(HF)、慢性腎臓病(CKD)などを併発する高リスク患者での、SGLT2阻害薬とGLP-1受容体作動薬の使用の利点が示されており、心腎疾患リスクの高い糖尿病患者での広範な推奨事項を提示している。
- 治療を個別化しながら惰性を回避し、患者の健康行動や服薬アドヒアランス、薬剤の副作用、医療費の負担を軽減なども再評価し、フレイルや低血糖のリスクのある高齢者の薬物療法では血糖管理の目標を緩めるなどして調整する。
- インスリン療法は、用量依存的に血糖値を低下させ、ほぼすべてのレベルの血糖値に対処でき、生理学的インスリン分泌パターンの模倣も進歩しているが、その有効性と安全性は、自己管理を容易にするための患者教育・支援に大きく依存している。インスリン療法が最良の選択である場合は、その導入を遅らせるべきではない。長時間作用型の基礎インスリン製剤、速効性インスリンとの混合製剤、GLP-1受容体作動薬などとの組合せなども考慮する。
- インスリンを使用している2型糖尿病患者のCGM(持続血糖モニター)は、患者の自己監視を通じて行動変容をサポートし、治療の最適化をはかるために有用。
- 糖尿病のウェアラブルデバイスやリモートケア、アプリなどは急速に増えており、それらの有益性に関するエビデンスはあるものの、最適な使用法についての理解はほとんどされていないことに留意する。
- 運動療法による治療支援はすべての患者に有用で、座位行動が続く場合には30分ごとに中断し軽い運動/レジスタンス運動を行う、歩数を毎日500歩ずつ増やす、中強度運動・身体活動を週に150分、高強度の筋力トレーニングに週に2〜3回行うなどを推奨する。
- 健康的な睡眠は、2型糖尿病の管理での重要な因子であり、睡眠障害は2型糖尿病で一般的にみられる。肥満のリスク増加や昼間の機能低下や糖代謝障害と関連しており、閉塞性睡眠時無呼吸(OSA)の重症度も血糖値と関連している。
ADA/EASD Consensus Update on Management of Hyperglycemia in Type 2 Diabetes – Report Published in Diabetes Care (米国糖尿病学会 2022年9月23日)
Management of hyperglycaemia in type 2 diabetes, 2022. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD) (Diabetes Care 2022年9月28日)
Management of hyperglycaemia in type 2 diabetes, 2022. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD) (Diabetologia 2022年9月24日)
関連情報