CKDの深刻なリスク 日本はRAS阻害薬やSGLT2阻害薬の使用が少ない 2型糖尿病患者でも4割 約45万人を調査
CKD診断後の入院イベント・死亡リスクが高く、RAS阻害薬やSGLT2阻害薬の使用割合が低い
日本で透析を受けている患者数は約35万人にのぼり、世界第2位の透析大国となっている。透析は、頻繁な通院や長時間の拘束などにより、患者やその家族のQOLを著しく低下させ、年間400~500万円の高額な医療費や、透析液の製造・廃液処理などによる環境負荷は大きな課題になっている。
末期腎不全を回避するために、腎機能の低下をできる限り早期に発見し、適切な治療介入を行うことが重要だが、近年実施された研究によると、日本での早期CKD患者の診断率は10%未満と報告されており課題がある。
そこで香川大学の研究グループは、CKD診療の実態を明らかにするため、3ヵ国(日本・スウェーデン・米国)でCKD患者の臨床アウトカム、医療費、治療薬の服用状況を調査した。対象患者の多くが軽度~中等度の腎機能低下だった。
その結果、CKD診断後の入院イベント・死亡のリスクが高く、腎保護薬(RAS阻害薬、SGLT2阻害薬)の服用割合が低いことが明らかになった。
これらの結果は、効果的な治療選択肢があるにもかかわらず、CKD患者の多くは高いリスクを抱えたままになっていることを示唆している。CKDを早期に診断し、薬剤等を用いた適切な介入をできる限り早期に行うことで、透析導入の回避や生命予後の改善につながり、患者利益と経済的利益がもたらされると期待されるとしている。
RAS阻害薬やSGLT2阻害薬の使用割合 日本は3ヵ国で最低
現在、CKDに対する腎保護薬として、RAS阻害薬(ARBやACE阻害薬、日本での適応は高血圧症のみ)や、SGLT2阻害薬などの治療選択肢がある。
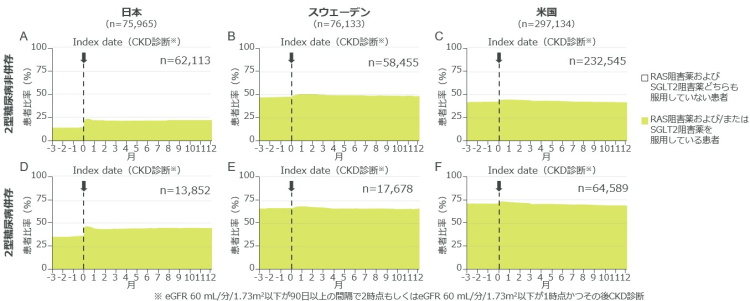
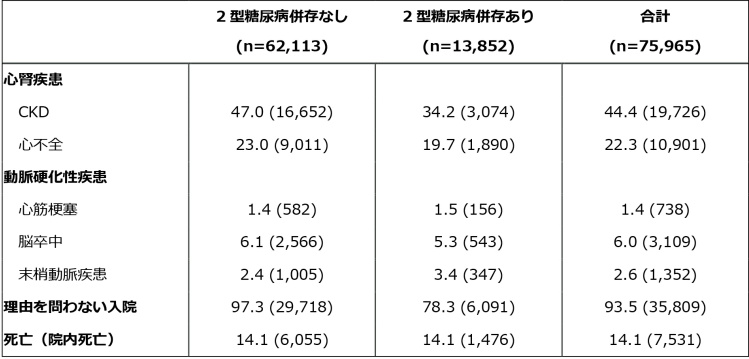
研究グループが、CKD基準を満たした時点での、これらの腎保護薬を服用している患者の割合を調べたところ、 2型糖尿病併存患者で4割、非併存患者で2割となり、日本が3ヵ国でもっとも低い値になった。また、腎保護薬の服用割合は、CKD基準を満たしてからの12ヵ月間で変化がなかった。
これらの結果は、CKD診断時点で腎保護薬が十分に服用されていないことを示している。CKDは早期段階では症状がほとんどないいため、腎機能の検査値に異常が生じた時点では診断・介入がなされないことが多くある。
加えて、透析が必要になること、心血管疾患の発症リスクが上昇することなどCKDのリスクが十分に理解されていないことも、医師による対応が不十分になる要因と考えられるとしている。
「CKDと診断され、介入が始まる時点では、すでに腎機能が正常の半分程度に低下している例も珍しくなく、早期診断・早期介入が望まれる」と、研究者は述べている。
「RAS阻害薬」や「SGLT2阻害薬」の使用は日本がもっとも低い
CKD患者は入院イベント数が多く累積医療費も高い
研究は、香川大学医学部循環器・腎臓・脳卒中内科学および同医学部附属病院腎臓内科の祖父江理氏らによるもので、研究成果は、「Kidney360」に掲載された。
研究グループは今回、電子カルテデータや医療費請求データを用いた観察研究であるOPTIMISE-CKD研究のデータを使用。同試験は、日本・スウェーデン・米国の成人CKD患者を対象としており、日本ではメディカルデータビジョンのデータベースを使用し、期間は2016年1月1日~2022年12月31日だった。
CKD基準を満たした日本の患者7万5,965人(3ヵ国全体では44万9,232人)の年齢中央値は81歳、54%が男性だった。また、2型糖尿病の併存はおよそ2割となっており、これは3ヵ国全てで同様だった。
その結果、CKDや心不全の診断をともなう入院イベントは、動脈硬化性疾患(脳卒中、心筋梗塞、末梢動脈疾患)の診断をともなう入院イベントよりも高頻度だった。
また、CKDや心不全の診断をともなう入院・外来の5年間の累積医療費は、いずれの疾患でも患者1人あたり90万円を超えており、動脈硬化性疾患よりも高額だった。CKDの推定患者数である1,300万人にあてはめて考えると、1年間で2億3,400万円が使用されている計算になる。
原因を問わない入院および全死亡の発生率はそれぞれ93.5および14.1件/100人年だった。これは、大多数の患者がCKD診断後1年以内に入院を経験すること、さらに、およそ15%の患者が1年以内に死亡するリスクがあることを示している。
CKDや心不全のある人は入院イベント数が多く、累積医療費も高い
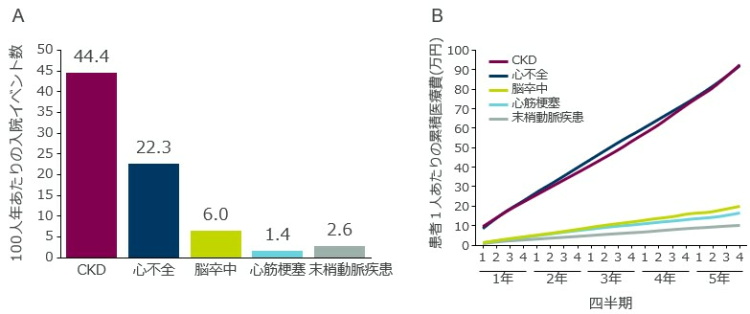
B CKD・心不全・脳卒中・心筋梗塞・末梢動脈疾患の診断をともなう入院・外来の累積医療費
CKD患者の入院・死亡リスクは2型糖尿病の有無に関わらず同様
また、CKD患者での入院および死亡リスクは、2型糖尿病の有無に関わらず同様だった。2型糖尿病は、CKD・心不全・神経症・網膜症など多くの併存症があり、これらの併存症に注意を払って診察が行われていることが考えられる。
2型糖尿病併存のない患者でも、2型糖尿病の併存患者と同等のイベント発症リスクを有していたことから、実臨床では2型糖尿病の有無に関わらず、高血圧や心血管疾患などがあればいっそう、患者の腎機能をモニタリングすることが必要になるとしている。
「とくに早期CKD患者の多くは、かかりつけ医で診察を受けていると予想されることから、血圧の上昇や浮腫などの兆候を見逃さないことが重要」と、研究者は指摘している。
2型糖尿病の有無に関わらず同様だった
イベント件数/100人年
なお、この研究はアストラゼネカ(英国本社)の資金援助を受け行われた。
香川大学医学部循環器・腎臓・脳卒中内科学
Mortality, Healthcare Burden, and Treatment of Chronic Kidney Disease - A Multinational, Observational Study (OPTIMISE-CKD) (Kidney360 2024年2月1日)