1型糖尿病で「う蝕」の有病率が高い理由を解明 糖尿病患者に適した歯科治療の提供を視野に 新潟大学

1型糖尿病モデルラットで歯を作り出す細胞への分化が遅延
創傷治癒を促すM2マクロファージの集積も阻害
新潟大学は、1型糖尿病モデルラット(DM1)では、歯髄創傷治癒が遅延することを確認したと発表した。
DM1の治癒が遅延する原因として、間葉系幹細胞から象牙芽細胞様細胞への分化が遅延していることに加え、修復に関与するM2マクロファージの創傷部への集積が阻害されていることを確認した。
象牙芽細胞様細胞は、歯を作り出す象牙芽細胞の細胞死をきっかけに、歯髄のなかにある細胞が変化した細胞。また、M2マクロファージは、慢性炎症に関わるマクロファージの状態で、創傷治癒を促す。
1型糖尿病では、高血糖が持続すると、さまざまな慢性的合併症が引き起こされる。糖尿病によるインスリン抵抗性と高血糖は、歯周炎、う蝕(むし歯)やがんなどの口腔疾患を発症する可能性がある。糖尿病患者は炎症になりやすいため、歯髄への炎症も波及しやすいとされている。
実際に、1型糖尿病に関する高いう蝕有病率は、エナメル質および象牙質表面の厚さの減少と唾液流料の減少によって引き起こされる可能性が指摘されている。
糖尿病では歯髄保存が難しい 血液供給不足により創傷治癒が遅延
歯髄にはもともと高い治癒能力があるため、歯科医師は可能な限り歯髄の保存に努めるが、糖尿病患者は全身循環障害による創傷部位への血液供給不足により創傷治癒が遅れてしまうため、歯髄保存が難しいとされている。
研究グループは、この原因を突き止めることができれば、糖尿病患者に適したむし歯治療が提供できるのではないか考え研究を進めた。
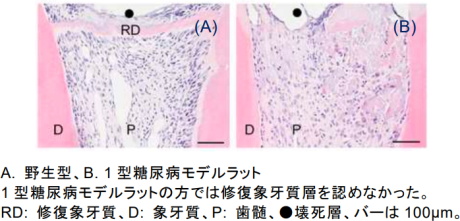
まず、ストレプトゾトシンを決められた量、ラットの腹部に注射することで1型糖尿病のモデルラットを作製。糖尿病に罹患したラットに対して直接覆髄処置を行い、処置後7日目の髄の病態を観察した。
野生型のラットでは直接覆髄後7日目で、創傷部直下において修復象牙質の形成を認めたことから、創傷治癒が完了する一方で、1型糖尿病モデルラットでは、大量の肉芽組織や壊死組織が観察され、修復象牙質の形成はあまり認められなかった。
研究グループは、修復象牙質を形成する能力に差があることが原因と仮定し、細胞分化とマトリックスの石灰化に関連するオステオポンチンと、修復象牙質を形成する象牙が細胞様細胞のマーカーである「Nestin」に対する特異的抗体を用いて免疫組織学的手法を行った。
その結果、オステオポンチンは野生型ラットと1型糖尿病モデルラットの両方のグループの創傷部直下で発現していた。一方でNestinは、野生型ラットでは修復象牙質直下で認め、1型糖尿病モデルラットでは壊死層直下で陽性反応を認めた。以上より、病理組織学的差異から1型糖尿病モデルラットでは創傷治癒が遅延していることを突き止めた。
糖尿病の創傷治癒の遅延の原因解明へ
研究グループはさらに、創傷治癒の遅延の原因について、1型糖尿病モデルラットでは歯髄幹細胞から象牙芽細胞様細胞への分化が遅れ、その結果、修復象牙質形成も遅延しているのではないかとの仮説を立てた。
そこで、歯髄幹細胞が直接覆髄後7日目で象牙芽細胞様細胞へ分化可能であるか否か確認するため、両グループ間のα-smooth muscle actin(α-SMA)陽性細胞の局在について免疫組織学的解析を行った。研究グループはこれまでにα-SMA陽性細胞は未熟な象牙芽細胞様細胞には局在するが、成熟すると消失することを報告している。
その結果、1型糖尿病モデルラットでは、α-SMA陽性細胞が壊死層の下に局在しており、この陽性細胞数は野生型と比較して有意に増加していた。
また、研究グループはこれまで、Nestinが成熟した象牙芽細胞様細胞と未熟な象牙芽細胞様細胞の両方を歯髄創傷治癒の初期で発現してくることを報告している。そこで、同知見をもとにα-SMA陽性細胞が未熟な象牙芽細胞様細胞なのか成熟したものなのかを解析するため、Nestinとα-SMAによる二重蛍光免疫染色法による局在解析を行った。
その結果、野生型と1型糖尿病モデルラットともに二重陽性細胞が損傷部位の直下で観察された。しかし、1型糖尿病モデルラットでは野生型と比較して二重陽性細胞数が著明に増加していたことから、未熟な象牙芽細胞様細胞が多いことが明らかになった。
以上のことから1型糖尿病モデルラットでは直接覆髄後の歯髄で治癒障害が起こっていることが示された。
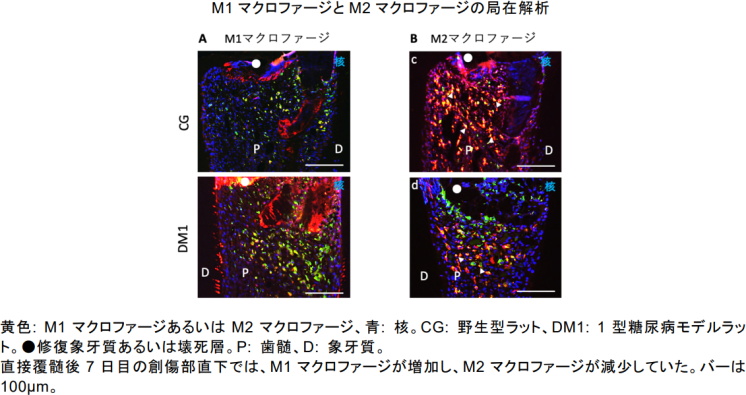
次に、この治癒障害にマクロファージが関与していると仮定し研究を進めた。マクロファージは、炎症促進機能を有するM1マクロファージと治癒促進機能を有するM2マクロファージの間で周囲の環境に応じて変化する(分極する)、つまり、炎症初期ではM1マクロファージが多いが、炎症後期(修復期)ではM2マクロファージが多く存在していることが分かっている。
そこで、M1/M2マクロファージを同定するための免疫二重蛍光染色を行い、創傷治癒部で展開している各マクロファージの分極の割合を調査した。
その結果、野生型と比較して1型糖尿病モデルラットではM1マクロファージが増加する一方で、M2マクロファージは減少していることを見出した。
これらの知見は「M2マクロファージが1型糖尿病モデルラットで減少していたため、治癒傾向ではないこと」「M1マクロファージが存在し続けていることが象牙芽細胞様細胞への成熟を阻害している」という2つのことを示唆しているとしている。
「糖尿病では1型だけでなく2型も、炎症が治まりにくいとされている。今回はモデル動物を用いた1型糖尿病のみの結果だが、2型糖尿病での病態がどのように変化しているのかを解析することにより、糖尿病時の病態情報がさらにわかるようになると考えられる」と、研究グループでは述べている。
研究は、新潟大学大学院医歯学総合研究科う蝕学分野のRosa Baldeon氏、大倉直人助教、野杁由一郎教授らの研究グループによるもの。研究成果は、「Journal of Endodontics」にオンライン掲載された。
新潟大学大学院医歯学総合研究科
Wound-healing Processes After Pulpotomy in the Pulp Tissue of Type 1 Diabetes Mellitus Model Rats (Journal of Endodontics 2023年11⽉7⽇)