透析予防に必須の早期介入
~微量アルブミン尿を見逃さない!~
特別インタビュー

東京女子医科大学
馬場園 哲也 先生
ばばぞの てつや 広島大学1983年卒。同年、東京女子医科大学糖尿病センターに入局、2017年より東京女子医科大学内科学第三講座教授・講座主任を務め、2024年3月に定年退職。糖尿病専門医・研修指導医、日本内科学会認定内科医、日本糖尿病学会 前理事、学術評議員、日本糖尿病合併症学会 評議員、日本腎臓学会 功労会員、日本糖尿病性腎症研究会 世話人。40年以上にわたり糖尿病性腎症の治療に尽力。『糖尿病性腎症病期分類2023年の策定』、『Lost in translation: assessing the nomenclature change for diabetic kidney disease in Japan』ほか、学術雑誌や学会での発表多数。
提供:株式会社ヴァンティブ メディカルアフェアズ部
糖尿病の3大合併症の一つである糖尿病性腎症は、透析導入となる原疾患の第一位です。末期腎不全への進展を抑え、透析導入を予防するには、糖尿病性腎症をいかに早く発見し、治療に結びつけるかがカギとなります。糖尿病性腎症のスペシャリストとして40年以上、治療と後進教育に尽力し、日本糖尿病学会、日本腎臓学会、さらには日本透析医学会の診療ガイドライン作成に携わってこられた馬場園哲也先生に、これまでの診療の道のりを振り返ってお話しいただきました。
糖尿病と腎臓病の境界にある「糖尿病性腎症」を診る
私は1983年に東京女子医科大学糖尿病センターに入局しました。糖尿病専門医を目指していた私に、恩師である故・平田幸正教授から「糖尿病性腎症の診療と研究に取り組んでみないか」という提案があったのが端緒でした。糖尿病性腎症は糖尿病の合併症であり、かつ、数多くある腎臓病の一つです。いわば糖尿病と腎臓病の“境界領域”にあるため、糖尿病専門医は「腎機能が低下したら糖尿病内科では診られない」、腎臓内科医は「透析導入を行うことが役割」と考えていたため、当時の内科医療の中で糖尿病性腎症は、すっぽりと抜け落ちていました。そのような時代に、私は糖尿病内科の研修の傍ら、腎臓病の勉強を始めました。内科研修が終了し、卒後3年目には透析療法について学ぶため、東京女子医科大学の腎臓病総合医療センターで研修を受けました。ただ、境界領域については確立した治療法がなく、結果的に独学で、試行錯誤をしていた日々でした。
1987年に、平田幸正教授の指示で、糖尿病センターの病棟内に血液透析室が作られ、入院患者さんを対象に血液透析を開始しました。また当時は、一般的に糖尿病患者さんの腹膜透析は、血液透析が困難な場合の消極的な選択肢に過ぎず、腎臓内科でも積極的には行っていない時代でしたので、同年、私自身が糖尿病患者さんを対象として腹膜透析を始めました。またこの頃から、腎移植を受けた糖尿病患者さんの血糖管理を任せられるようになり、その経験から、1990年12月に初めて日本で成功した膵腎同時移植にも携わるようになりました。
かつての日々を今振り返ると、一人の糖尿病患者さんの腎臓が悪くなる前から、腎症が進行して透析、腎移植、さらには膵腎同時移植まで一貫してかかわる経験をし、大変貴重な学びの毎日でした。
これから糖尿病専門医を目指す若い先生が糖尿病性腎症を学ぶには、糖尿病内科と腎臓内科が密に連携した医療施設で研修することが早道です。いずれ糖尿病患者さんを腎臓内科へ紹介することになったとしても、糖尿病専門医が透析療法や腎移植にリテラシーを持つことは大切です。また、糖尿病は腎臓内科のほか、循環器内科との関連も強いので、一定期間、初期研修以外にもこうした他の領域で研修を積むことは、これからの長い糖尿病専門医のキャリアにとって非常に有意義なことだと思います。
1年に1回は「糖尿病性腎症病期分類」に基づく尿のチェックを
ところで、糖尿病性腎症は透析導入となる原因疾患の38.7%を占め、近年やや減少傾向にあるとはいえ、最も頻度が高いことは変わりません。厚生労働省も、糖尿病性腎症の重症化予防プログラム*1を推進しています。
糖尿病性腎症は、複数の有効な治療薬が最近使用可能となり、早期発見ができ適切な治療を行えば寛解も可能で、透析導入を防ぐことができる病気です。しかし無自覚のうちに発症しますので、糖尿病治療にかかわる医療者は常に糖尿病性腎症を念頭におき、「糖尿病性腎症病期分類2023」を活用して、定期的に行う検査に糖尿病性腎症の評価を加えていただきたいと思います。
糖尿病性腎症の早期発見に欠かせない検査である尿中アルブミン測定がなかなか広まらないことが、わが国では以前から問題となっています。1年に1度は尿中アルブミン測定を行い、糖尿病性腎症の病期をチェックすることが早期発見をするうえで必須です。
「糖尿病性腎症病期分類2023」改訂の経緯
2023年、私は日本糖尿病学会と日本腎臓学会の合同委員会で糖尿病性腎症病期分類の10年ぶりの改訂に携わりました。
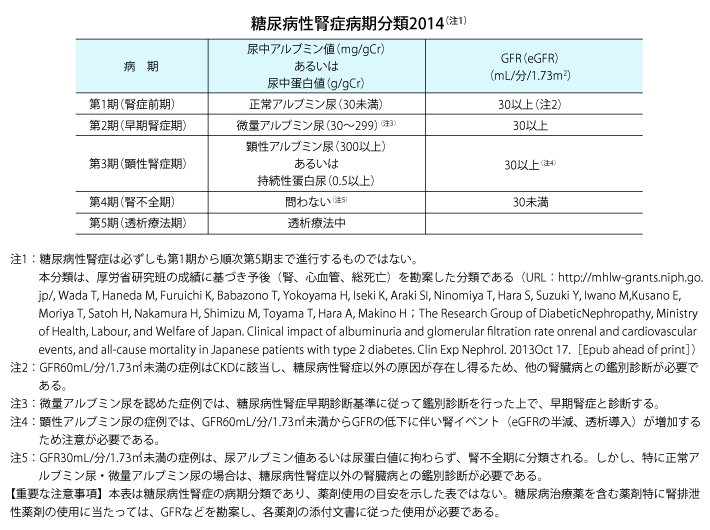
前回の2014年版では、「第1期(腎症前期)」を正常アルブミン尿で推算糸球体濾過量(以下eGFR)が30 mL/min/1.73 m2以上と定義していました。ところが、内外の腎臓病ガイドラインでは、eGFR 60 未満を慢性腎臓病(以下CKD)と定義しており、eGFRが30~59の糖尿病患者さんはCKD であるものの、腎症病期分類では腎症前期となります。
そこで今回の改訂で最も議論になったのは、eGFRのカットオフ値です。eGFR 60というCKDのカットオフ値自体、十分に根拠があるとはいえず、年齢によってカットオフ値を変えるべきではないかという意見もあります。臨床の現場では、eGFRが45~59でもアルブミン尿が正常という高齢の患者さんをよく見かけますが、このような人を腎臓病と定義するかどうかも議論になります。しかしながら現時点では、eGFRのカットオフ値の変更が必要となる新たなエビデンスが出ていないことから、今回の改訂では、いずれわが国のデータが蓄積されてから再検討するという一文を付記した上で、2014 年分類の基本的な枠組みを踏襲しました。
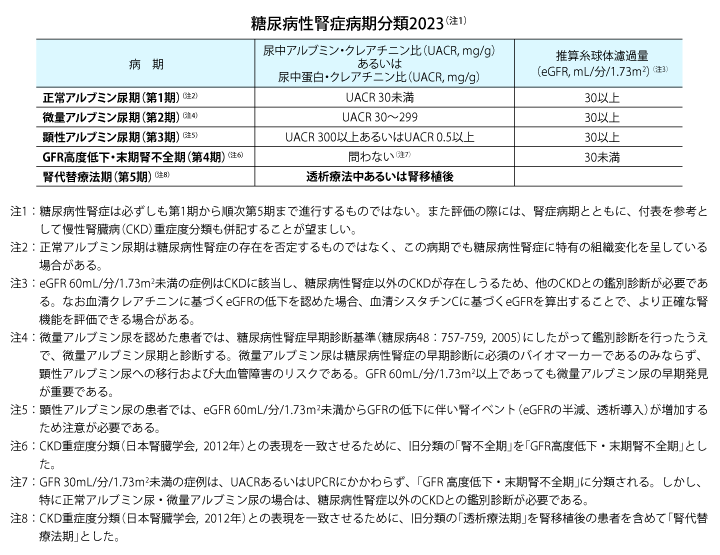
一方、今回は病期名の変更を行いました。これまでの「腎症前期」では、糖尿病性腎症が全くないという印象が持たれやすく、また「早期腎症」という表現は、治療の上で重要な時期であるにもかかわらず、軽症であると見誤られる可能性があります。そこで、「前期」、「早期」といった表現をやめて「正常アルブミン尿期(第1期)」「微量アルブミン尿期(第2期)」とし、「アルブミン尿」という言葉そのものを病期の名称に用いました。結果的にフレームは変わりませんが、病期名の変更により、微量アルブミン尿が認められた患者さんはeGFRが正常であっても、しっかり治療していくことが重要であることを意図する改訂となりました。
さらに、これまでの「第5期(透析療法期)」も、「腎代替療法期(第5期)」に変更しました。従来の病期分類では腎移植に触れられていませんでしたが、CKDの重症度分類では腎移植の既往があれば、transplantation(移植)の頭文字をとってCKD5Tと区分されています。腎移植後の患者さんに対して一般のGFR区分を適用する誤解を避けるため、「腎代替療法期(第5期)」としました。
糖尿病性腎症病期分類「2014年版」と「2023年改訂版」の比較
CKD重症度分類との関係を理解する
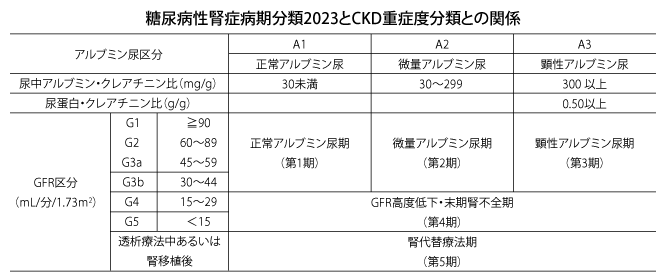
慢性糸球体腎炎、腎硬化症など他の腎臓病の鑑別も忘れずに
糖尿病患者さんにアルブミン尿(または蛋白尿)や腎機能低下が見られた場合、その原因が糖尿病性腎症なのか、慢性糸球体腎炎や腎硬化症といったそれ以外の腎臓病なのかの鑑別が重要で、その上で適切な治療に結び付けていく必要があります。慢性糸球体腎炎が疑われる場合は、腎生検を行います。組織型によってはステロイドを中心とした治療で進行の抑制や寛解が可能な場合もあります。一方、高齢者によく見られる腎硬化症では、尿蛋白はあまり高値になりません。腎硬化症の腎予後は比較的良好であることから、腎硬化症が強く疑われる場合に腎生検を行うことはありません。
糖尿病性腎症と診断できれば、積極的な治療を開始します。糖尿病性腎症に対して有効な薬剤は、これまでRA系阻害薬(ACE阻害薬、ARB)しかありませんでした。しかし最近はSGLT2阻害薬、GLP-1受容体作動薬、GIP/GLP-1受容体作動薬、さらにはミネラルコルチコイド受容体拮抗薬(MRA)など、選択肢が増えました。またSGLT2阻害薬には、ダパグリフロジン10mg、エンパグリフロジン10mgなど、糖尿病性腎症を含むCKDに対する効能が認められている薬があります*3。私は、微量アルブミン尿期の患者さんに対して、まずARB、さらにはSGLT2阻害薬を併用することが多いです。この時期では極力、尿中アルブミンの正常化を目標にします。顕性アルブミン尿期では、ARBとSGLT2阻害薬の併用のみでアルブミン尿を正常化することは困難なことが多いため、さらにMRAを追加しています。ただし新しい医薬品は薬価が高いため、その開始にあたり、患者さんの十分な理解と参加意欲が不可欠です。その意味でも、昨今重要性が叫ばれているSDM(shared decision making:共同意思決定)は、いまや外来診療に欠かせない診療形態です。
透析導入後の血糖マネジメントについて
糖尿病性腎症が進行して腎性貧血を合併している場合にHbA1cが低値となることから、この時期にHbA1cを血糖管理指標として用いることには限界があります。また、腎代替療法期(第5期)の患者さんの血糖マネジメントは、血液透析と腹膜透析で異なります。
血液透析の場合、血糖管理指標は血糖値とグリコアルブミン(以下GA)です。血液透析中は低血糖になりやすいことに注意が必要です。
腹膜透析では、透析液への蛋白漏出が多いためGAが低くなることから、HbA1c同様、GAにも限界があります。そのため、外来受診時の随時血糖と、インスリンを使用している患者さんでは血糖自己測定を参考にします。
腹膜透析は透析液に高濃度のブドウ糖を含むため、血糖値が上がることが懸念されます。腹膜透析の導入は入院治療となりますので、施設内の腎臓内科・透析科と糖尿病内科が密に連携をとり、必要な方にはインスリンを調整します。
透析中の患者さんにも高血糖によるケトアシドーシスは起こり得ますが、実際のところ300㎎/dLくらいあっても何の症状もないことが少なくありません。HbA1c、GAが高値の場合、生命予後が不良であるという関連が知られていますが、因果関係があるかどうかに関してはよくわかっていません。透析患者さんにおける具体的な目標値の設定は困難ですが、生命予後のリスクを考慮して血糖値を適正値に保つことが大事だと考えています。私は経験的に、透析患者さんであっても200㎎/dL以下を目安にコントロールしています。
近年、持続グルコースモニタリング(continuous glucose monitoring:以下CGM)も広がりつつあります。血液透析、腹膜透析ともに患者さんに時おり2週間程度継続してCGMを施行し、血糖値の高低の分布や、24時間の変動、特に血液透析中にどのくらい下がったかを解析すれば、血糖マネジメントに役立ちます。令和4年度の診療報酬改定に伴い、インスリン療法を行っているすべての糖尿病患者さんにCGMが可能となりました。今後は血糖マネジメントにどんどん活用される時代になっていくのではないでしょうか。
腎臓内科への紹介のタイミング
腎臓内科のトレーニングを受けた糖尿病専門医でない限り、基本的に1人の医師が糖尿病性腎症の患者さんをずっと診ていくのは難しく、保存期腎不全に入った患者さんは、腎臓内科の専門外来がある基幹病院へ紹介するのが望ましいと考えます。腎機能低下による高カリウム血症の確認のため、毎回血清カリウム値の測定が必要になりますが、カリウムをその場で測定できる一般診療所は少ないと思います。クレアチニンも急に上昇することがあるため、受診のたびに測定する必要があります。腎臓内科のある医療施設であれば当日中に検査結果がわかり、患者さんの通院負担も少なくてすみます。保存期に入ったら腎臓内科医が主治医となり、同施設内の糖尿病専門医が血糖管理に徹するのがよいと考えます。
日本腎臓学会では「かかりつけ医から腎臓専門医・専門医療機関への紹介基準」をまとめています。先に挙げた糖尿病性腎症の病期分類ではなく、CKD重症度分類別の基準が示されています。どのような状態になったら腎臓内科に紹介すべきかの判断基準に活用してください。
腎臓病患者さんに対する専門医への紹介基準について

透析導入減少に向けて
私は腎症の患者さんを初めて診察する際、「少しでも透析導入を遅らせるように一緒に頑張りましょう」とお話ししています。いずれは透析療法が必要になると十分にお話ししていたつもりでも、糖尿病性腎症が進展し、そろそろ透析が必要ですという話を切り出すと、とたんに拒否反応を示される患者さんもおられます。そのような時に思いがけない怒りの言葉を受け、患者さんにお伝えすることの難しさを痛感したこともありました。
現在は治療の選択肢が増えてきています。新しい薬の使い方については今後もさらなる検討が必要ですが、新薬の登場により、糖尿病性腎症を原因疾患とする透析導入はこれからもっと減少することを期待しています。そもそも糖尿病性腎症は慎重に観察して、尿中アルブミンを定期的に測定し、微量アルブミン尿期を見逃さず、すぐに治療を開始すれば、寛解も可能な病気です。
新薬の情報など、糖尿病性腎症の最新情報をアップデートするにはこの「糖尿病リソースガイド」等のウェブサイトや書きものを活用したり、各地で開催される講演会などに参加することが有用です。熱心な先生方は積極的に時間を作って、本当に様々な領域の講演会に参加されています。私たち専門医も糖尿病性腎症のことをさらに多くの先生方に知っていただけるよう、広く情報発信していきたいと思います。
参考文献
- *1 糖尿病性腎症重症化予防プログラム
https://www.mhlw.go.jp/content/12400000/001232706.pdf - *2 糖尿病性腎症病期分類2023 の策定
https://www.jstage.jst.go.jp/article/tonyobyo/66/11/66_797/_article/-char/ja
https://www.jstage.jst.go.jp/article/jsdt/56/11/56_393/_article/-char/ja - *3 SGLT2阻害薬 | 糖尿病リソースガイド (dm-rg.net)
https://dm-rg.net/guide/SGLT2_inhibitor_list - *4 かかりつけ医から腎臓専門医・専門医療機関への紹介基準
https://jsn.or.jp/medic/data/Referral_Criteria_Guide2024.pdf
提供:株式会社ヴァンティブ メディカルアフェアズ部



 資料請求はこちら
資料請求はこちら