『30年来の腎臓病食事療法を再考する』
第2回エビデンスと患者の実態から考える保存期の食事療法

東京医科大学病院 腎臓内科学分野 主任教授
菅野義彦 先生
腎臓病食事療法の専門家・東京医科大学病院の菅野義彦先生による集中連載第2回目です。
第1回は、「たんぱく質制限は、目の前の患者にとって本当に必要か」のタイトルで、長期にわたるたんぱく質制限が、透析導入後にどのような問題を引き起こすかをお話しいただきました。
今回は、食事療法のエビデンスと保存期CKDにおける実践に伴う問題点について考えていきましょう。
提供:株式会社ヴァンティブ メディカルアフェアズ部
現在の状況に合うエビデンスがない
第1回目では、保存期が長くなり、透析導入後の人生も長くなってサルコペニアやフレイルという病態が注目されている現在、慢性腎臓病(CKD)患者全員にたんぱく質制限を行う考え方は見直すべき時代に入っているというお話をしました。読んでくださった皆さま方の中には、「とはいえ、保存期CKDの低たんぱく療法は食事療法として確立しているのだから、当然エビデンスがあるはず」と思われた方もおられると思います。
今回は、そのことからお話を始めましょう。
日本の腎臓病食事療法のガイドラインは、2010年以前の海外の研究のメタアナリシスをもとに、各国のガイドラインを参照しながらまとめられています。しかし振り返ってみると、2000年代初頭の腎臓病は、20~30代の糸球体腎炎やネフローゼが中心でした。また、出産後の腎機能低下も少なくありませんでした。
つまり現在と違って、当時は腎臓病の患者さんが若く、エビデンスにおいても現在の腎臓病患者さんのトレンドとは異なるのです。根拠となるデータに、現在患者数が多く、透析導入となる原疾患の第一位になっている糖尿病性腎症の方は、ほとんど含まれていません。当時の糖尿病には現在のような優れた治療薬もなく、腎機能が低下した後、透析に至るまで生存することが困難でした。医療技術の高度な発展なくしては、糖尿病性腎症からの透析導入という状況はあり得なかったのです。
私は日本腎臓学会の食事療法のガイドライン、『慢性腎臓病に対する食事療法基準2014』の作成委員でありますが、こうした時代背景のなかで、多くの方から「改訂版を出してほしい」というお声をいただいています。しかし一方で、ガイドラインの数字を変えるだけの根拠があるかというとそうではなく、10年間変わらないまま現在に至っている状況です。
CKDステージによる食事療法基準
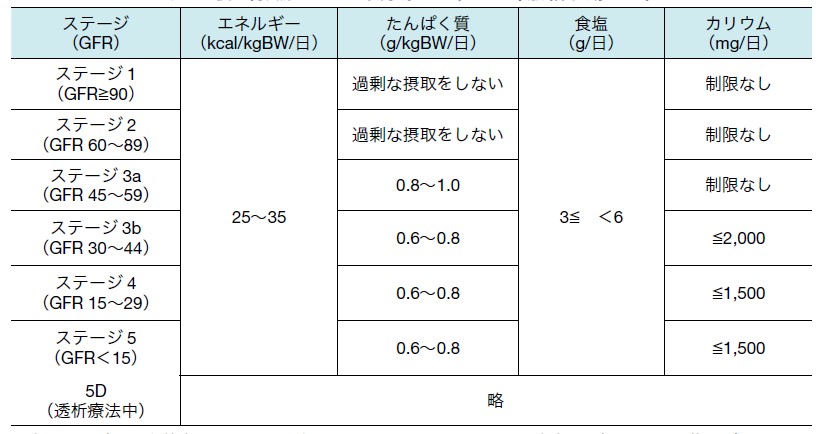
注)体重は基本的に標準体重(BMI=22)を用いる。
サルコペニア合併の予防が重要
CKDの多くを占める、高齢の患者さんの食事療法の話をいたしましょう。
そもそも、たんぱく質制限の目的は、末期腎不全の抑制です。しかし、高齢のCKD患者さんでは、たんぱく質の摂取量が少ないほど死亡リスクが高いことが報告されています。特にサルコペニアを合併したCKD患者さんの死亡リスクは、非合併患者に比べて高いという報告があります。※1)
若い腎臓病患者さんはともかく、75歳でCKD保存期と診断されるような方にたんぱく質の制限を勧めるのは、かなり問題があることはおわかりいただけるのではないでしょうか。
低たんぱく食は「治療食」と呼ばれてはいますが、見方を変えれば「栄養失調食」です。まじめにやればやるほど痩せていきます。その結果、サルコペニアを増悪させ、高齢患者さんのADLを損なうリスクがあります。
それに、食は人の気分を高めるものでもあり、精神的な面でプラスの役割があることを決して忘れてはいけません。高齢患者さんの場合、まじめに食事療法に取り組もうとすれば「自分は食べられないから」と、友人や親族との食事会を遠慮しようとする方もいるでしょう。
人とのコミュニケーション面も含め、食はQOLの維持のためにも重要です。このように、高齢患者さんの多い保存期CKDの食事療法は、トータルで見ればデメリットの方が大きくなる可能性があるのです。
『低たんぱく・高エネルギー食』を現実的に続けられるか
また、患者さんに低たんぱく療法を勧めたとして、ご本人が日常生活の中で実際に続けられるのかというと、これまた難しい問題があります。
『低たんぱく食』というのは略称で、正式な名称は『低たんぱく・高エネルギー食』です。この2条件に合うメニューを作るのは、素人にとっては至難の業です。大抵は『高エネルギー』の方を忘れます。だから患者さんは、痩せてしまうのです。
では、たんぱく質の量を減らしてエネルギーだけをたくさん摂るにはどんなメニューがよいでしょうか。わかりやすく言えば、ごはんや野菜に油をドバッとかけて食べるとか、ドレッシングをメインにサラダを食べるとか(笑)、そういうことになるわけです。腎臓の保護に役立つとしても、いかにも健康に悪そうではありませんか。
それに、飽きるんですね。以前、実習に来た栄養大学の学生に「自分で低たんぱく、高エネルギー食を作って実習期間中続けてごらん」と実践するよう指導したことがあります。臨床現場に出て患者さんに食事のアドバイスをすることになる人たちに、自分でも体験してもらいたかったのです。
その結果は…やはり続きませんでした。油餅みたいなメニューを自分たちで考えて作っていましたが、1週間で「参りました」と白旗を上げました。
考えてみれば、人間にとって、食べるものに他人から四の五の言われるのが一番つらく、腹の立つことではないでしょうか。「〇〇を食べたい」と思っているところに頭ごなしに「絶対ダメ!」と言われたら、もうそれだけで気が滅入ってしまいそうです。しかし私たち医療者は、患者さんにはそれを一生続けていくのだと強いているのです。他人に言うのは簡単なことですが、自分がやる立場になったらどうでしょう。前述の学生たちにとっても、こんなにつらい日々はなかっただろうと思います。
厳しい食事制限に適応のある患者像
もちろん、透析患者さんのカリウム摂取のような、命にかかわるような行為は何としても止めなければなりませんし、食べたいものを我慢しさえすれば確実に病状が改善するという確信があれば、私も厳格な食事制限を勧めます。血糖値やコレステロール値などが病気の改善につながる糖尿病、高血圧、動脈硬化といった他の生活習慣病については、食事療法の効果が十分に期待できます。本人が幸せかどうかは別として、食生活を制限すれば確実に効果は得られます。しかし、腎機能とたんぱく質制限の関係は微妙です。少なくとも、たんぱく質を制限して腎機能の数値が改善されるというエビデンスはないのです。
さらに留意したいのは、きっちりたんぱく質を制限すれば理屈としてクレアチニンは増加してしまうということです。たんぱく質の代謝産物(食べかす)は身体にとって不要なものですから排出されるのですが、これを尿に溶かすときに腎臓に負担がかかります。車で言えばエンジンをふかす状態、回転数を上げた状態になります。たんぱく質の摂取が減ると逆に回転数は減ります。クレアチニンはその回転数に合わせて排泄されますから、回転数が減れば身体から出す量が減り、身体の中に残る量が増え、血中濃度は上がって見えます。これをあらかじめ説明しておかなければ、患者さんは「私の努力の時間を返してほしい」と思うことになりかねず、患者・医師間の信頼関係にもかかわる事態になりますので、注意が必要です。
これらの理由から、私はよほどの確信がない限り、食事に対する制限を強制すべきではなく、低たんぱく・高エネルギー食は適応をきわめて厳しく判断するべき治療法だと考えます。
私の経験では、あえて食事療法というツールを用いることが最善と判断し、本人にとってもそれが幸せだと確信を持てるのは、外来患者さんの中で多くてもせいぜい5%です。患者像としては「40~50代の保存期CKD」で、かつ「30年後ですら透析導入を避けたい」といったお考えを持つ、QOLが低下しても食事療法を貫くことができる強い精神の持ち主です。そんな人がいるのか?と思われるかもしれませんが、数は少ないけれど、「140歳まで生きたい」とおっしゃる患者さんも実際にいらっしゃいますから。患者さんの価値観はそれぞれなので、何を大事にされているかによって食事療法のアドバイスは変えるべきなのだろうと思います。
腎臓病における食事療法の地位
先ほども触れたように、糖尿病や高血圧、動脈硬化に対する食事療法は効果が期待できます。一方で優れた治療薬が登場しており、そのおかげで厳格に食事療法に取り組む必要性が昔より低くなりました。どの診療ガイドラインにも、食事療法が 第二章という比較的良い位置づけで載ってはいますが、医師にはおそらくほとんど読まれていないのではないでしょうか。
それはなぜか。例えば高コレステロール血症の場合、食事療法を頑張っても数値を下げることは可能ですが、スタチン製剤を使えば、最もマイルドなものでも頑張らずに同等程度の低下が期待できます。昨今は薬価も下がっていますし、食事療法にかかわる管理栄養士の人件費を考えても、患者さん、医療者ともに薬物療法のほうが確実にコストパフォーマンスがよい。ですので、糖尿病、高血圧、動脈硬化といった疾患に関していえば、食事療法は将来、好きでやりたい人のための「ぜいたく品」のような位置づけになるかもしれません。
しかし、残念ながらこの100年というもの、腎臓病には特効薬と言える優れた薬剤がいまだ登場していません。だから食事療法の相対的な地位が下がっていないのです。さまざまな問題を抱えているにもかかわらず、このまま将来も食事療法が生き延びていく可能性があるのは、慢性腎臓病の特殊性だと言えるでしょう。
次回は、食事に関する支援をチーム医療でどのように進めればよいのかをお話しします。
まとめ
- ・現在のCKD患者の状況を反映した食事療法のエビデンスはない
- ・低たんぱく食は、高齢患者のサルコペニア進展、QOL低下などのリスクがある
- ・たんぱく質を制限すると、クレアチニンの上昇が伴うことに留意が必要
- ・CKD保存期の食事療法は患者本人の価値観を踏まえ、適応を厳しく絞るべき
参考文献
東京医科大学病院 腎臓内科学分野 主任教授
菅野 義彦(かんの よしひこ)
1991年慶應義塾大学医学部卒業後、同大学院医学研究科、米国留学、埼玉社会保険病院腎センター、埼玉医科大学腎臓内科、慶應義塾大学医学部血液浄化・透析センターを経て、2013年4月東京医科大学病院腎臓内科主任教授に就任。2021年9月慶應義塾大学大学院システムデザインマネジメント研究科修士課程修了。日本内科学会総合内科専門医、日本腎臓学会専門医、日本透析医学会専門医。日本臨床栄養学会理事長、日本透析医学会理事、日本病態栄養学会理事、公益社団法人日本透析医会 東京透析医会副会長。著書に『栄養指導にいかす検査値の読みとりポイント:見方がわかれば味方になる!』(ニュートリションケア2020年春季増刊/メディカ出版)他。
提供:株式会社ヴァンティブ メディカルアフェアズ部



 資料請求はこちら
資料請求はこちら